Эпидемия коронавируса обнажила самые болезненные проблемы в секторе здравоохранения: нехватка медицинского персонала, отсутствие необходимой инфраструктуры здравоохранения, способной обеспечить безопасность и качество медицинской помощи, и все это при хроническом недофинансировании здравоохранения.
Смертность от новой коронавирусной инфекции в Кыргызстане, ниже чем в Армении, но, согласно официальной статистике соответствующих стран, в 5 раз выше, чем в Казахстане, Узбекистане и Таджикистане, более чем в 2 раза выше чем в России (График 1). Несмотря на то, что официальная статистика вышеперечисленных стран вызывает сомнения (смертность от коронавируса и пневмонии/пневмонита там не учитывается или до недавнего времени не учитывались совместно), тем не менее смертность от COVID-19 в Кыргызстане все равно относительно высокая. В дополнение, высокая заболеваемость среди медицинских работников демонстрируют наличие системных проблем в секторе здравоохранения, связанных с управлением и координацией системы здравоохранения, организацией предоставления медицинской помощи как на уровне первичного здравоохранения, так и в больничном секторе.
График 1. Заболеваемость и смертность от COVID-19 на 100 000 населения в некоторых странах СНГ по состоянию на 1 августа 2020 г.
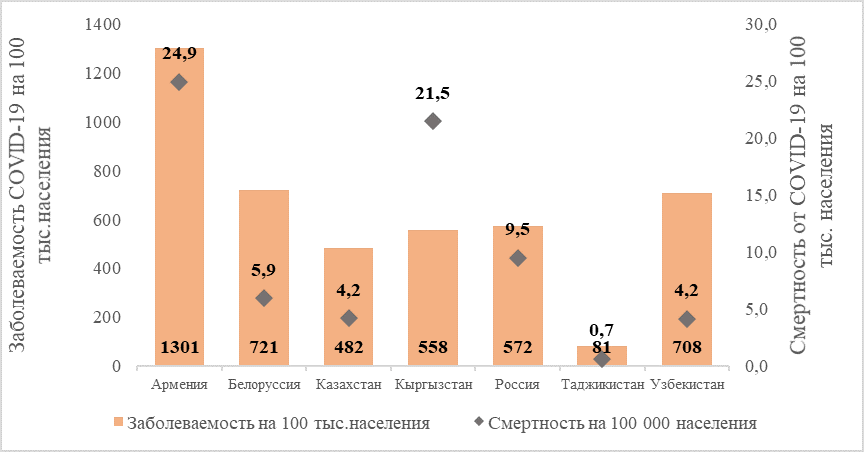
Источник: https://www.worldometers.info/coronavirus/
В целом, по данным МЗ КР, лабораторно подтвержденные случаи по состоянию на 2 августа 2020 года составили 45% от всех зарегистрированных случаев с COVID-19, в то время как летальные исходы от пневмоний составили более 80% от всех летальных исходов.
Почему при наличии современных стратегий жители Кыргызстана сегодня оказались заложниками неэффективной системы здравоохранения? Сегодня в средствах массовой информации предлагаются различные пути выхода из создавшейся ситуации от внедрения турецкой модели до передачи объектов здравоохранения в доверительное управление частным инвесторам.
Немного предыстории
С приобретением независимости здравоохранение Кыргызстана в силу значительных экономических и социальных трудностей: в начале переходного периода почти вдвое сократились государственные расходы на здравоохранение в структуре ВВП, что при чрезмерно развитой инфраструктуре в значительной степени сократило доступность медицинских услуг, особенно для бедных слоев населения. Это сразу отразилось на основных медико-демографических показателях – росте коэффициента смертности, в том числе детской и материнской смертности. С 1996 года в республике была начата реформа пенсионной системы и системы социальной защиты населения, и как один из видов социальной защиты населения, в республике в 1997 году введено обязательное медицинское страхование, ставшее пусковым механизмом к разделению сектора здравоохранения на покупателя и поставщиков медицинских услуг.
При поддержке международных организаций начато проведение широкомасштабной реформы здравоохранения, включая переориентацию на первичную медико-санитарную помощь на основе семейной медицины; реструктуризацию системы предоставления услуг здравоохранения, которая должна отвечать нуждам населения, приоритетам здравоохранения и финансовым ресурсам; создание системы Единого плательщика с внедрением финансовых механизмов, основанных на конечном результате; и децентрализацию управления с повышением управленческой и финансовой автономии организаций здравоохранения, развитием менеджмента в здравоохранении. С введением в 2006 г. Программы государственных гарантий появились реальные механизмы социальной защиты особенно наиболее уязвимых групп населения, сократились расходы населения на здравоохранение с 56% в 2005году до 34,5% в 2011 году [6]. Параллельно проводилась реформа медицинского образования, внедрение принципов доказательной медицины в клиническую практику.
С 2006 года наблюдется выраженный отток медицинских кадров из страны (2006- 25,4, 2019-22,3 на 10 тыс. населения), связанный с периодом экономического спада и политической нестабильности в стране, а также ослаблением политической поддержки реформ [1], в то время как Россия и Казахстан в это время ввели существенные меры поддержки медицинских работников. Таким образом, Кыргызстан стал кузницей и поставщиком квалифицированных медицинских кадров для других стран.
В Кыргызстане фокусирование на основных неинфекционных заболеваниях, смертность от которых составляет до 80% позволило сократить показатель вероятности смерти среди лиц в возрасте от 30 до 70 лет от таких неинфекционных заболеваний как сердечно-сосудистые заболевания, рак, диабет, хронических респираторных заболеваний с 31,4% в 2000 году до 24,9% в 2016 году [6]. Однако потенциал государственных учреждений здравоохранения, которые так и не стали автономными, в модернизации - улучшении истощенной устаревшей инфраструктуры, приобретении и монтаже современного оборудования не достаточен, нужны крупные инвестиции.
С приходом министра Батыралиева Т.А. многие с опаской смотрели на его инициативы по привлечению инвестиций на строительство новых современных больниц/корпусов, открытию современных частных клиник, но он говорил: «Появление современных больниц в соответствии с новыми стандартами обеспечит прорыв, модернизацию и дальнейшее развитие сферы здравоохранения Кыргызской Республики» [7]. В 2017 году на капитальное строительство выделено 37,7 млн.долл.США [6] , запущено более 10 новых современных крупных объектов здравоохранения.
Фактически, государство в последние годы не строило большие больницы, а в последние годы заморозило те, которые начало строить. Более того, даже ратифицированные проекты с бюджетом не были реализованы. Вряд ли это можно объяснить только перераспределением финансовых потоков, особенно учитывая опыт Кыргызско-Турецкой больницы, которую принимали на баланс почти три года [8].
Кроме того, со сменой руководства МЗ КР по данным Национального статистического комитета КР (НСК) расходы государственного бюджета на здравоохранение сократились на 16% в 2019 году в сравнении с 2017 годом, при этом доля государственных расходов на здравоохранение в структуре общих государственных расходов снизилась с 10,4% до 8,7% за этот же период (График 2).
График 2. Расходы государственного бюджета Кыргызской Республики на здравоохранение, млн.сом

Источник: НСК, 2020
Бремя по оплате услуг на здравоохранение все больше и больше ложится на пациента, так, если в 2009 году удалось сократить долю расходов населения с 51,6% в 2000 году до 38,6%, то к 2017 году доля расходов населения составляет 56,4% или больше годового бюджета страны.
Что произошло? Отсутствие политической воли или со сменой руководства МЗ КР реформы здравоохранения и нужды народа остались на бумаге? Финансирование здравоохранения из средств государственного бюджета напрямую отражает приоритеты государственной политики, отношение депутатского корпуса к нуждам и чаяниям народа при утверждении бюджета страны.
Общественное здравоохранение.
В 2009 году был принят Закон Кыргызской Республики "Об общественном здравоохранении", регламентирующий вопросы общественного здравоохранения, включая улучшение здоровья населения через повышение доступа к услугам общественного здравоохранения, продвижение вопросов охраны и укрепления здоровья общества в целом.
Распространение эпидемии новой коронавирусной инфекции в 2020 году продемонстрировало несогласованность действий даже в рамках министерства здравоохранения, когда растущие эпидемиологические показатели и высокая смертность населения от внебольничной пневмонии с отрицательным тестом на COVID-19 не были своевременно приняты во внимание, врачи не были обеспечены своевременно руководствами по лечению этого типа пневмоний/пневмонита при наличии клинических признаков коронавирусной инфекции, в результате было упущено как минимум 4 месяца, более 80% лиц, умерших от пневмонии, 2/3 из которых, вероятно, можно было спасти.
Кроме того, высокая заболеваемость среди медицинских работников демонстрирует несвоевременное их оповещение о мерах инфекционного контроля, особенно на уровне первичного здравоохранения, недостаточную информированность о правилах использования средств индивидуальной защиты наряду с недостаточностью и/или несвоевременным обеспечением средствами индивидуальной защиты.
Проблемы, связанные с координацией действий по вопросам общественного здравоохранения на уровне местных сообществ между местными органами управления / местного самоуправления, организациями первичного здравоохранения, структурами департамента санитарно-эпидемиологического надзора по контролю заболеваний/укреплению здоровья, требуют тщательного анализа и совместного принятий решений, так как затрагивают делегированные полномочия, которых нет, и ответственность за них, которая есть.
Первичное здравоохранение
В аналитическом обзоре Всемирной организации здравоохранения (ВОЗ) в 2018 году четко сформулированы основные проблемы системы предоставления услуг здравоохранения в Кыргызстане [3]:
- Отсутствие подхода, ориентированного на человека, в процессе предоставления услуг.
- Отсутствие четкой модели оказания первичной медико-санитарной помощи.
- Отсутствие оптимальной организации услуг, которая обеспечивала бы регулярное и своевременное обращение за медико-санитарной помощью.
- Отсутствие у руководства полномочий и стимулов для повышения эффективности и качества услуг.
- Низкая мотивация и престиж семейной медицины обусловливают нежелание обращаться за услугами и их низкое качество.
Слабая материально-техническая оснащенность, устаревшая инфраструктура, ограниченная доступность технологий здравоохранения на уровне ПМСП не позволяют обеспечивать обслуживаемое население комплексными, качественными медицинскими услугами [1].
Вопросы кадрового обеспечения и их социальной поддержки медицинских работников предусмотрены Законом «Об охране здоровья народа», но они никак не отражены в полномочиях органов местного самоуправления, так что вопрос реализации завис и многие годы (с 2006г.) остается без решения. Более того, как только местные органы выделяли какие-либо средства из собственных бюджетов, например, на бензин для автомашин скорой помощи или срочный ремонт оборудования, им сразу же вменяли нецелевое использование средств, а руководителей наказывали.
В противовес международным принципам, где услуги здравоохранения должны быть направлены на человека, Министерство здравоохранения в 2019 году сокращает доступность к первичному здравоохранению. Реформы первичного здравоохранения, начатые рамках программ «Манас» (1996-2005) и «Манас Таалими» (2006-2011) продолжились в рамках программы «Ден Соолук» (2012-2018). В 2018 году МЗ КР принимает решение не о приближении первичной медицинской помощи к населению и повышении ее качества, ориентации на потребности населения, а об оптимизации, то есть о сокращении центров ПМСП с 64 в 2018 году до 49 в 2019 году, групп семейных врачей (ГСВ) с 582 до 543 за этот же период. Из-за отсутствия физической доступности врачебной помощи на уровне первичного здравоохранения пациенты зачастую обращаются сразу к узким специалистам или в больницы с запущенными состояниями здоровья.
У местных органов управления и самоуправления отсутствуют механизмы поддержки организаций здравоохранения, расположенных на их территории, и медицинских работников, в результате, кроме мэрии г.Бишкек, местные органы управления и самоуправления не имеют права делать расходы на нужды населения, связанные с улучшением доступности медицинской помощи, улучшением качества инфраструктуры и условий предоставления медицинской помощи в организациях здравоохранения, расположенных на их территории, ибо финансирование осуществляется либо через ФОМС по договорам за предоставляемые услуги, а лекарства, оборудование и средства на улучшение инфраструктуры предоставляются либо через МЗ КР, либо вообще не предусмотрены бюджетом.
Местные сообщества могут внести существенный вклад в продвижение современных методов профилактики, оказание медико-социальной помощи больным с хроническими заболеваниями, своевременное выявление проблем со здоровьем среди местного населения.
Вовлечение местных сообществ в вопросы профилактики, предоставление широкого спектра социальной поддержки и медико-социальной помощи приведет к увеличению занятости в сельской местности, повышению эффективности проводимых программ в области охраны и укрепления здоровья, участию местных сообществ в сохранении, укреплении и поддержании объектов здравоохранения, расположенных на территории сообществ. По оценкам ВОЗ только в результате приближения врачебной помощи к населению экономический эффект на 1 вложенный доллар составит не менее 10 долларов в виде социальных выгод для населения.
Так, например, в Тонском районе Иссык-Кульской области с высоким уровнем бедности, где пересеченная гористая местность, плохие транспортные коммуникации, необходимо создание как минимум 10 ГСВ на базе ФАПов или строительство новых врачебных амбулаторий (График 3). В жаамате Кара Коо ГСВ находится в с.Кара Коо, расположенном на побережье, в то время как более 3000 жителей трех сел, расположенных в сыртах на расстоянии до 50 км и отсутствии дороги до ГСВ имеют возможность доступа только к доврачебной помощи, а при возникновении серьезных проблем со здоровьем сразу обращаются в больницу.
График 3. Сеть ПМСП и аймаки Тонского района Иссык-Кульской области
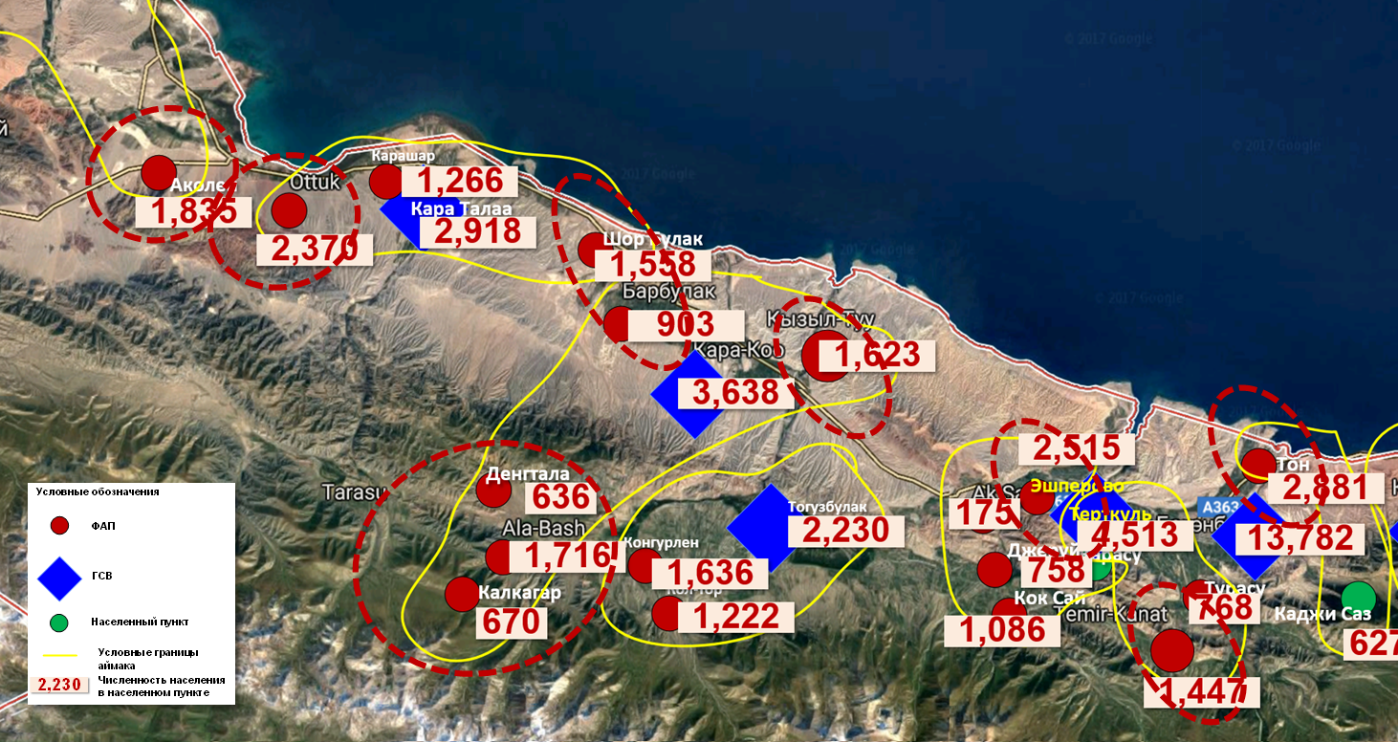
На графике приведен пример сети ПМСП части Тонского района Иссык-Кульской области. Желтой линией условно обозначены границы аймаков. Красные кружки- ФАПы и синие ромбы - ГСВ. В каждом населенном пункте отмечена численность населения. На карте помечены прерывистой красной линией населенные пункты с достаточной численностью населения для организации врачебной практики. Необходимо создание как минимум 10 ГСВ на базе ФАПов или строительство новых врачебных амбулаторий в селах Аколен, Оттук, Шорбулак, Кызыл-Туу, Ала-Баш, Конгуролен, Эшперово, Канат и Тон.
Заработная плата медицинского персонала на уровне первичного здравоохранения ниже прожиточного минимума, хотя МЗ КР говорил о 21-27 тыс. в 2019 году [4]. В рамках новой программы, ориентированной на результат, бюджетом 2020 года предусмотрен подушевой норматив в 173 сома, если умножить на средненормативную численность приписанного населения 1500 человек, то получится, что стандартизованная команда семейного врача с двумя средними медицинскими работниками и 0,25 шт.ед. младшего персонала получит в месяц 21 625 сомов, за вычетом подходного налога, социальных взносов, расходов на коммунальные услуги, медикаменты, административные расходы Центра ПМСП у такой группы на все про все остается 10,4 тыс.сомов, в то время как на выплату заработной платы в месяц необходимо 19,9 тыс.сомов, принимая во внимание коэффициент к минимальному прожиточному минимуму (4792,54 сом) для санитарки-1, медсестер -1,2, врача -1,5. В тоже время Национальный статистический комитет (НСК) информирует, что в секторе здравоохранения средняя заработная плата в 2018 году в секторе здравоохранения составила 10,3 тыс.сом, в то время как в среднем по республике – 16,4 тыс.сом.
График 4. Среднее количество жителей на 1 врача ГСВ по регионам
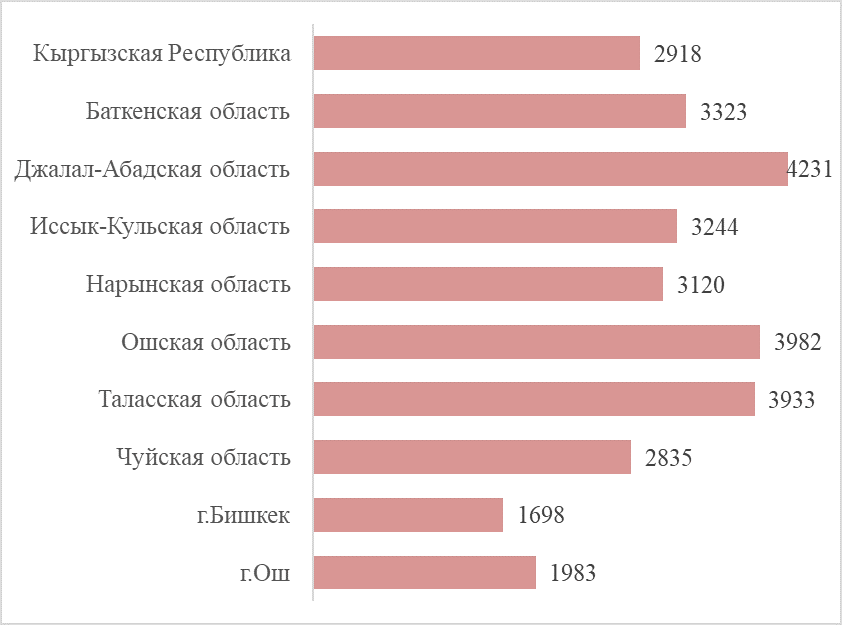
Источник: МЗКР 2018, НСК 2019
Справедливости ради необходимо отметить, что для персонала ГСВ в 2020 году предусмотрены стимулирующие выплаты за достижение результатов в обслуживании населения, особенно пациентов с хроническими неинфекционными заболеваниями. Но сможет ли один врач обслужить качественно не 1500 смешанного населения, а 2918 жителей (среднее количество жителей на 1 врача ГСВ), в Ошской и Таласской областях – в среднем около 4 тыс. жителей на 1 врача ГСВ, в Джалал-Абадской – 4,2 тыс. жителей на 1 врача ГСВ? (График 4). Эмпирически возможно, но только при наличии цифровых технологий с организацией дистанционных консультаций, организации выездов в отдаленные села, а для этого нужен автотранспорт или транспортные расходы, дополнительный медперсонал для забора образцов и направления их в лабораторию ЦСМ, при необходимости организация выездных консультаций специалистов.
Недоступность цифровых технологий является существенным барьером в доступности к медицинским услугам и информации. В рамках программы цифровой трансформации Кыргызстана планировалось широкомасштабное внедрение электронных технологий, создание информационно-коммуникационной инфраструктуры. Это дает возможность:
- обеспечить доступ к электронным услугам здравоохранения пациентов и медицинских работников не только в городской местности, а также в сельской и горной местности, где проживает более 60 процентов населения.
- Внедрение пациенто-ориентированных электронных услуг здравоохранения таких как мобильные приложения по мониторингу показателей здоровья
- Анализ рисков для здоровья и проведение проактивных вмешательств
- Проведение дистанционных консультаций с использованием телемедцинских технологий.
В 2017 году была разработана архитектура электронного здравоохранения, представители международных организаций дали высокую оценку и подтвердили выделение ресурсов. Эпидемиологическая ситуация в 2020 году показала острую необходимость в цифровых технологиях, внедрении дистанционных консультаций, направлении специализированных мобильных бригад к пациентам.
Обсуждение с различными специалистами причин недоступности новых клинических протоколов для врачей, в частности для врачей первичного здравоохранения, кроется в недоступности врачей к информации, в то время как еще в 2017 году было принято решение оцифровки клинических протоколов и создании каталога, удобного как для врачей первичного здравоохранения, так и стационаров. Наличие мобильного приложения сняло бы остроту напряжения и не пришлось бы искать средства на распечатку протоколов и виноватых, почему протоколы не дошли до врачей.
Больничный сектор
В больничном секторе в условиях хронического недофинансирования, попыток поддержания устаревшей больничной инфраструктуры, остро стоит необходимость повышения эффективности и качества медицинской помощи, внедрения современных технологий, информатизации сектора здравоохранения. На брифинге 22 июня 2020 года министр здравоохранения констатировал факт, что «оказывается наши больницы вообще не отвечают современным требованиям. Там нет инфраструктуры, нет душевых, больницы старые, инфекционные отделения в заброшенном состоянии».
В 2017 году был взят курс на модернизацию больничной сети, начато привлечение инвестиций, в 2019 году начата разработка мастер-планов. К сожалению, мастер планы не завершены, и, соответственно, сталкиваясь с новыми вызовами во время эпидемии коронавирусной инфекции, больницы на ходу подстраивались к перепрофилированию и приему пациентов.
В Программе Правительства Кыргызской Республики по охране здоровья населения и развитию системы здравоохранения на 2019-2030 годы «Здоровый человек – процветающая страна», утвержденной в конце 2018 года заложен широкий спектр мероприятий по модернизации больничного сектора, повышению его эффективности, однако все эти планы пока остаются намерениями.
В основе стратегии модернизации больничной сети должна быть максимальная ценность для пациентов: достижение наилучших результатов при минимальных затратах, ориентированной на пациента и организованной вокруг того, что нужно пациентам.
Как определить наиболее эффективный уровень и объем вмешательств, при котором будут обеспечены для населения критерии доступности, безопасности и качества современных медицинских вмешательств? Какие больницы будут обеспечивать современную неотложную помощь, какие будут перепрофилированы для оказания медицинской помощи пациентам с хроническими заболеваниями, не требующими активных вмешательств?
Кыргызстан – страна с растущим населением, при решении о модернизации больничной сети должна быть использована оценка в будущих потребностях населения с учетом демографического прогноза, потребностей в медицинских услугах различных групп населения. Кроме того, необходимо принять во внимание, что лица, перенесшие новую коронавирусную инфекцию, которая поражает легкие, сердце, почки, другие органы и системы организма, нуждаются в дополнительном наблюдении и реабилитации, в связи с чем необходимо формирование дополнительных реабилитационных центров, так же, как и приближение паллиативной помощи населению.
Что же делать сейчас, когда экономика Кыргызстана не в состоянии обеспечить текущих потребностей, а жизнь продолжается и население Кыргызстана должно иметь не только право, но и пользоваться современными методами профилактики и лечения для укрепления и поддержания своего здоровья?
Сегодняшняя ситуация ярко продемонстрировала, что нужны срочные меры по выводу сектора здравоохранения из глубокого кризиса.
ВОЗ для усиления мер реагирования систем здравоохранения на COVID-19 рекомендует [9] комплексные мероприятия, включая улучшение коммуникаций, укрепление потенциала системы здравоохранения в оказании основных медицинских услуг, внедрение дистанционных методов коммуникаций с пациентами, обеспечение безопасности медицинских работников и пациентов в организациях здравоохранения, улучшение качества и безопасности предоставляемой медицинской помощи, снижение финансовых барьеров при получении медицинской помощи и дополнительные меры социальной защиты, улучшение механизмов координации, распределения функций стратегического управления в рамках правительства (Таблица 1)
Таблица 1. Рекомендации Всемирной организации здравоохранения для усиления мер реагирования систем здравоохранения на COVID-19

Источник: ВОЗ. 2020
Большая группа экспертов работала над программой Правительства по охране здоровья населения и развитию системы здравоохранения на 2019-2030, в ней заложены правильные направления развития, однако, в условиях ограниченного бюджета многие мероприятия останутся на бумаге.
В этой связи предлагается Правительству Кыргызской Республики совместно с международными организациями, представителями гражданского общества провести мозговой штурм и определить приоритеты на ближайшие как минимум 2-3 года.
К основным первоочередным мероприятиям следует отнести:
- Срочное внедрение цифровых технологий, дистанционных коммуникаций, консультаций для населения с использованием всех доступных средств, включая мобильные приложения для информирования населения по вопросам эпидемиологической ситуации, методам профилактики и укрепления здоровья.
- Обеспечение врачей и семейных медицинских сестер своевременной информацией по ведению больных и мерах безопасности для предотвращения коронавирусной и других потенциальных инфекций.
- Все организации первичного здравоохранения должны пересмотреть потоки пациентов, организовать в области регистратуры фильтры для изоляции потенциально зараженных пациентов с организацией всех мер инфекционной безопасности. Международная практика рекомендует сортировку пациентов проводить до входа в основное здание с использованием шлюзов, отдельных входов и выходов. Внедрить дистанционные методы коммуникаций с пациентами, привить практику предварительной записи на прием, согласовывать с пациентами методы самоконтроля и регулярных осмотров/консультаций.
- Подключить местные органы самоуправления и государственного управления к решению вопросов по улучшению инфраструктуры, коммуникаций, привлечению медицинских кадров на уровне первичного здравоохранения. Для этого в Законе о местном самоуправлении необходимо включить полномочия в области поддержания инфраструктуры и поддержки деятельности организаций здравоохранения, расположенных на их территории. Такая норма закрепит их право выделять ресурсы на модернизацию, ремонт и реконструкцию помещений, приобретение необходимого оборудования, подключение к интернету или иным информационно-коммуникационным каналам, выделение средств или автотранспорта для обследования населения с выездами в села, а также привлекать медицинские кадры, устанавливая им местные надбавки и обеспечивать социальным пакетом в виде выделения жилья, земельного участка и др. При этом вклад местного сообщества может быть как в денежном выражении, так и в форме привлечения дополнительной рабочей силы на ремонтные и другие работы.
- Необходимо провести реорганизацию больничной сети с формированием интегрированной системы предоставления больничной помощи, ориентированной на потребности населения, которая обеспечит максимальные выгоды для пациентов, поставщиков медицинских услуг, организаторов здравоохранения, местных органов власти. Основой для определения функциональных ролей больниц и их места в общей системе больничной помощи должны быть мастер-планы, которые необходимо обсудить с привлечением всех заинтересованных сторон, включая местные органы власти. Для модернизации больничной инфраструктуры необходимо привлекать инвесторов, с применением различным форм партнерства государственного и частного сектора, включая дизайн-строительство-операционное управление. Законодательство сегодня позволяет привлекать инвесторов не только на национальном уровне, но также на уровне местных органов власти.
- Включить сектор здравоохранения и здоровье нации в национальные приоритеты страны, что должно найти отражение как в консолидированном бюджете здравоохранения, так и в методах оплаты – в которых будут учтены достойные уровни заработной платы для персонала. Для этого потребуется совершенствование методов оплаты за предоставляемые услуги Фондом ОМС, включая пересмотр базовых нормативов оплаты с раскрытием структуры тарифов, учитывающий оплату труда персонала, участвующего в предоставлении медицинских услуг. Прозрачность тарифов позволит занимать активную позицию при утверждении бюджета, уровень заработной платы, включенный в тариф (базовый норматив) должен открыто обсуждаться и тогда ответственность будет нести Жогорку Кенеш, который защищает интересы своего народа.
Потенциальные риски при реализации
|
Риск |
Меры по смягчению рисков |
|
Программа Правительства Кыргызской Республики по охране здоровья населения и развитию системы здравоохранения на 2019-2030 годы «Здоровый человек – процветающая страна», утвержденная постановлением Правительства Кыргызской Республики №600 от 20 декабря 2018г. не имеет политической и финансовой поддержки и отправляется в корзину |
· Общепринятая практика – для каждой программы составлять операционный план на трехлетний период с показателями результатов на основе приоритетов и определением объемов финансирования. · Приоритеты на предстоящий период реализации должны быть открыто обсуждены и достигнуто согласие всех заинтересованных сторон, включая гражданское общество и международных партнеров. · Жогорку Кенеш при утверждении бюджета должен открыто продемонстрировать поддержку предложенным мероприятиям, в противном случае инициировать отзыв депутатов, не поддерживающих приоритеты в здоровье нации. · Жесткая финансовая дисциплина при исполнении бюджета и перераспределение средств в случае объективных причин при невыполнении запланированных мероприятий |
|
Преследования исполнителей со стороны правоохранительных органов по любому депутатскому запросу приводит к стагнации работы государственных органов |
· Должности министра и его заместителей являются политическими должностями и должны организовывать работу министерства на выполнение поставленных политических задач и достижение результатов. · За операционную деятельность министерства, включая вопросы государственных закупок, расстановки персонала несет ответственность статс-секретарь, для чего и была введена эта должность. Статс-секретарь организовывает работу министерства таким образом, чтобы обеспечить беспрекословное соблюдение законодательства КР и сократить бюрократические процедуры. |
|
Министерство здравоохранения не способно выполнить поставленные перед ним задачи |
· В настоящее время Министерство выполняет не свойственные центральному исполнительному органу функции, необходимо провести функциональный анализ и делегировать не свойственные исполнительские функции, сохранив только функции разработки политики, координации, мониторинга и оценки · Делегировать часть функций местным органам управления, неправительственным организациям, расширить полномочия и ответственность подведомственных организаций · Внедрить цифровые технологии с реинжинирингом бизнес-процессов, сокращением сроков на прохождение документов и определением стандартов для сроков рассмотрения документов внутри министерства · Обязать подведомственные организации подачу документов, писем в электронном формате с регистрацией в электронной системе документооборота |
|
Цифровизация здравоохранения останется мифом Миф1. – нет готовых информационных систем |
· В 2017 году утверждена архитектура экосистемы электронного здравоохранения, в которой описаны все необходимые процессы · Готовых информационных систем для организаций предостаточно, не надо повторять ошибки других стран и пытаться внедрить одну единственную систему · Необходимо обеспечить открытый рынок для внедрения информационных систем на уровне организаций здравоохранения · Утвердить стандарты обмена данными и требования к информационным системам |
|
Миф2 - нет средств на внедрение информационных систем |
· При формировании открытых систем вендоры бесплатно или за символическую оплату установят информационные системы и обеспечат кастомизацию, оплату включат в оплату за лицензию или в другой форме. · Внедрение информационных технологий в существующие бизнес процессы приведет к их модернизации и сокращению расходов до 20% |
|
Миф 3 – организации здравоохранения не имеют достаточной автономии для принятия решений о внедрении информационных систем |
· Расширить полномочия организаций здравоохранения · Начать процесс по переводу организаций здравоохранения в предприятия, учредителями которых будут местные органы власти. Это даст также возможность участвовать местным органам власти в улучшении инфраструктуры |
|
Дефицит медицинских кадров |
· Увеличить заработную плату (базовые ставки) в секторе здравоохранения · В тарифах (базовых нормативах оплаты медицинских услуг) отразить структуру с указанием норм рабочего времени на оказание стандартизованной медицинской услуги персоналом, вовлеченном в предоставление услуги · Делегировать местным органам власти полномочия в установлении надбавок для отдельных категорий медицинских работников, включая меры социальной поддержки · Большая автономизация организаций здравоохранения позволит устанавливать повышенную заработную плату на договорной основе для привлечения необходимых специалистов. |
В заключение
Будущее системы здравоохранения с ориентацией на потребности населения, модернизацией на всех уровнях и во всех сферах здравоохранения было обсуждено с привлечением большого количества экспертов, медицинской общественности, представителями гражданского общества и международными партнерами, результатом этих обсуждений является Программа Правительства Кыргызской Республики по охране здоровья населения и развитию системы здравоохранения на 2019-2030 годы «Здоровый человек – процветающая страна», утвержденная постановлением Правительства Кыргызской Республики №600 от 20 декабря 2018г.
Сегодняшний коллапс связан с отсутствием преемственности и политической воли в поступательном проведении дальнейших преобразований, принятии решений, противоречащих здравому смыслу и согласованным планам, отсутствию координации и несогласованности действий.
Реформа здравоохранения не должна быть предметом политических манипуляций, с учетом современных вызовов нужно определить первоочередные приоритеты, обеспечить безопасность и качество предоставляемой медицинской помощи на всех уровнях начиная с первичного здравоохранения до высокоспециализированной помощи, расширить участие частного сектора в реализации Программы государственных гарантий, стимулируя развитие конкуренции между государственным и частным сектором здравоохранения.
Легче всего критиковать и упрекать в том, что не сделано. Гражданское общество продемонстрировало консолидацию в критический момент, они просто сделали- открыли и оснастили дневные стационары, привлекли волонтеров для оказания медицинской помощи все нуждающимся. А парламент, не приняв ни одного закона в поддержку сложившейся ситуации, ушел на каникулы.
Международное сообщество выразило готовность в оказании помощи Кыргызстану в преодолении эпидемиологической ситуации и обеспечении устойчивости сектора здравоохранения.
Нужно трезво оценить ситуацию, определить первоочередные меры для предотвращения дальнейшего распространения новой и будущих инфекций, проведении необходимых реконструктивных работ, которые будут проведены сейчас, но с учетом всех мер инфекционной безопасности. Для этого наиболее эффективным будет организация мозгового штурма с привлечением всех заинтересованных сторон, включая представителей гражданского общества, местных органов власти, международных партнеров.
Фото Telegram-канала Республиканского штаба по борьбе с коронавирусом.
1. Программа ПКР по охране здоровья населения и развитию системы здравоохранения на 2019-30 годы «Здоровый человек – процветающая страна», остановление ПКР №600 20 дек. 2018 г. 2. ВОЗ. 2018. От Алма-Аты до Астаны: первичная медико-санитарная помощь – осмысление прошлого, преобразование во имя будущего 3. ВОЗ. 2018. Аналитический обзор организации предоставления услуг здравоохранения в КР. 4. Кабар. Средняя зарплата семейного врача в КР варьируется в пределах 21-27 тыс. сомов – Минздрав. http://kabar.kg/news/ 5. Нацстатком КР. http://www.stat.kg/ru/opendata/ 6. Global Health Expenditures Database. https://apps.who.int/nha/database/ 7. AКИpress, 28 авг. 2017 г., Строительство новых больниц, или Как в КР модернизируют здравоохранение, https://kg.akipress.org/news:1374763 8. AКИpress, 5 августа 2020г., Правительство саботировало строительство больниц? 9. ВОЗ. 2020. Усиление мер реагирования систем здравоохранения на COVID-19. Рекомендации для Европейского региона ВОЗ 1 апр. 2020 г.
Комментарии